Das Melanom ist ein Hautkrebs, der immer noch schwer wirksam zu behandeln ist. Die wichtigste Rolle im Kampf dagegen spielt die Prävention und Früherkennung der Krankheit, was die Heilungschancen erheblich erhöht. Was sind die Symptome eines Melanoms? Wie wird es behandelt?
Inhaltsverzeichnis
- Melanom: Risikofaktoren
- Melanom: Symptome
- Melanom: Typen
- Melanom: Diagnose
- Melanom: Stadien
- Melanom: Behandlung
- Disseminiertes (generalisiertes) Hautmelanom: Behandlung
- Melanom: adjuvante Therapie
- Melanom: Prognose
Melanom (malignes Melanom, lateinisch. Melanoma malignum) ist ein Krebs der Haut, der Schleimhaut oder der Uvealschleimhaut des Auges, der aus Melanozyten stammt. Entgegen der landläufigen Meinung treten die meisten Melanome selbst bei Patienten mit mehreren Muttermalen de novo auf, d. H. Nicht auf der Grundlage eines bereits vorhandenen pigmentierten Nävus, sondern auf gesunder Haut.
Fachleute warnen davor, dass die Inzidenz von Melanomen weltweit systematisch zunimmt - die Inzidenz dieses Krebses steigt jährlich um 3 bis 7 Prozent (in Polen 2,6 Prozent bei Männern und 4,4 Prozent bei Frauen). Dies hängt natürlich teilweise mit einer besseren Erkennbarkeit und einem besseren öffentlichen Bewusstsein zusammen, aber höchstwahrscheinlich auch mit einer erhöhten Exposition gegenüber natürlicher und künstlicher ultravioletter Strahlung.
Das Melanom ist ein hochgradiges Neoplasma - es kann zu nahe gelegenen Lymphknoten und Fernmetastasen (einschließlich anderer Bereiche der Haut, Lunge, Leber) metastasieren.
In Polen wird ein systematischer Anstieg der Morbidität und Mortalität von Melanomen beobachtet. In den letzten 10 Jahren gab es einen Anstieg der neuen Melanomfälle um 74%. In unserem Land fällt das Melanom jedes Jahr auf 3,5 Tausend. Menschen, wobei etwa 40 Prozent aller Fälle dieses Krebses von Hausärzten entdeckt werden.
Es ist möglich, dass das Melanom in Polen in Bezug auf die Krebsinzidenz den 4. Platz belegt, während der europäische Durchschnitt den 6. Platz belegt. Leider stirbt fast die Hälfte der Patienten, weil sie zu spät spezialisierte Hilfe suchen.
Der Bereich, in dem Melanome auftreten, hängt vom Alter ab. Bei jungen Menschen tritt es normalerweise an der Brust (Männer) oder den Unterschenkeln (Frauen) auf. Bei älteren Menschen ist es am häufigsten im Gesicht. Das Melanom im Rumpf erreicht im fünften und sechsten Lebensjahrzehnt seinen Höhepunkt und im achten Lebensjahrzehnt Kopf und Hals.
Bei gesunden Menschen unter 40 Jahren, die keine störenden Muttermale haben, sollte die Haut alle drei Jahre getestet werden. Jedes Jahr älter. Wenn jemand viele Muttermale hat, sollte er alle drei Monate überprüft werden.
Das Melanom ist ein Krebs, der immer noch schwer wirksam zu behandeln ist. Die wichtigste Rolle im Kampf dagegen ist daher die Vorbeugung und Früherkennung von Hautkrankheiten. Wenn die Krankheit frühzeitig diagnostiziert wird, sind die Heilungschancen sehr gut. Leider gibt es Zeiten, in denen die Krankheit zurückkehrt, was oft darauf hinweist, dass die Heilung falsch war.
Das Risiko und der Zeitpunkt des Auftretens von Melanommetastasen hängen von der Dicke des Primärtumors ab. Wenn der Tumor <1,5 mm dick ist, entwickelt die Hälfte der Patienten innerhalb von 26 Monaten Metastasen. Wenn die Dicke> 4 mm beträgt, entwickelt die Hälfte der Patienten innerhalb von 10 Monaten Metastasen. Melanome, die von Linsenflecken stammen und sich oberflächlich ausbreiten, haben die beste Prognose, die schlechteste - knotig, farblos und solche, die sich während der Schwangerschaft und des Wochenbettes entwickeln.
Die Prognose der Patienten verschlechtert sich bei fortgeschrittenen Melanomformen - die 5-Jahres-Überlebensraten in Europa liegen je nach Quelle zwischen 41% und 71% im regionalen Stadium und zwischen 9% und 28% im generalisierten Stadium.
Melanom: Risikofaktoren
Die meisten Melanome, selbst bei Patienten mit mehreren Muttermalen, treten de novo auf, d. H. Nicht auf der Basis eines bereits vorhandenen pigmentierten Nävus, sondern auf gesunder Haut.
Nur 25 bis 40 Prozent der Melanome entwickeln sich in Verbindung mit einem melanozytären Naevus. Es wird jedoch geschätzt, dass Menschen mit mehr als 50 melanozytären Nävi ein 5-fach erhöhtes Melanomrisiko haben als Menschen mit weniger als 10 Mol.
Sonnenschutzmittel schützen nicht vor Melanomen, erhöhen jedoch - paradoxerweise - das Risiko ihres Auftretens, da sie die Bestrahlungszeit verlängern.
Die Faktoren, die zum Auftreten eines Melanoms beitragen, umfassen:
- übermäßige Exposition gegenüber UVA- und UVB-Strahlung, sowohl solare als auch künstliche (Solarien)
- Hohe kumulative Sonnenexposition, Sonnenbrand im Kindes- und Jugendalter
- Alter und Geschlecht - Frauen sind stärker gefährdet, wobei das Risiko mit dem Alter zunimmt
- heller Hautphänotyp - heller Hautton, helle Farbe von Haaren und Augen, Sommersprossen, leichter Sonnenbrand
- das Auftreten von Melanomen bei Verwandten ersten und zweiten Grades
- Vorheriges Auftreten eines Melanoms bei demselben Patienten - ungefähr 5 bis 10 Prozent der Menschen mit einem früheren Melanom entwickeln es erneut
- das Vorhandensein von anderen nicht-Melanom-malignen Hautkrebsarten, einschließlich Basalzellkarzinom, Plattenepithelkarzinom
- Syndrom der dysplastischen Muttermale
- eine große Anzahl pigmentierter (melanozytischer) Nävi und großer angeborener pigmentierter Nävi
- Pergamentleder (Mondscheinkrankheit) - 100-fach erhöhtes Risiko
- hoher sozioökonomischer Status
- Immunsuppression und Organtransplantation
- iatrogene Exposition gegenüber ultravioletter Strahlung mit Psoralen - Photochemotherapie (PUVA)
- möglicherweise ionisierende Strahlung
Melanom: Symptome
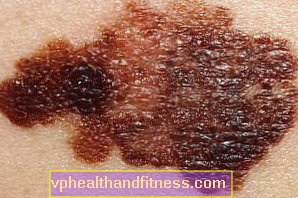
Zuallererst sollte jede Änderung der bereits vorhandenen Muttermale - pigmentiert dunkel, blau, bläulich, schwarz und auch farblos - Anlass zur Sorge geben. Die Konsultation eines Arztes (Onkologe, Onkologe, Chirurg, Dermatologe) sollte unter anderem durch Folgendes ausgelöst werden:
- Verdickung
- Rötung um das Muttermal
- Juckreiz
- Blutung
- Vergrößerung
- Farbänderungen
- Formänderung
Solche Veränderungen innerhalb des Muttermals, die onkologische Bedenken hervorrufen, definieren Fachleute mit der Abkürzung ABCD, wobei:
- A (aus dem Englischen Assymetrie) ist eine Asymmetrie, die die Form des Mutterzeichens von rund zu asymmetrisch ändert
- B (von. Rand) sind rau oder gezackt
- C (aus dem Englischen Farbe) ist eine Farbe, d. h. eine Farbänderung, z. B. Verdunkeln, Aufhellen oder verschiedene Farben auf einem Stigma
- D (aus dem Englischen Durchmesser) ist Größe - jedes Muttermal mit einem Durchmesser von mehr als 6 mm sollte sorgfältig untersucht werden
Manchmal ist ein zusätzliches Symptom im ABCD-System enthalten: E (Elevation) - Verbesserung der Oberfläche über dem Niveau der umgebenden Epidermis.
Wie erkennt man Melanome?
Beim Melanom hängt die Prognose vom klinischen Typ, der Tiefe der Hautinfiltration und dem wichtigsten Faktor ab - der Dicke der Läsion (Infiltrationstiefe nach Breslow).
Es sollte hinzugefügt werden, dass dünne Melanome (<1 mm dick nach Breslow) im Vergleich zu normaler Haut in der Nähe der Läsion keine fühlbare Verdickung bilden. Kürzlich wurde vorgeschlagen, dass die Vergrößerung des Durchmessers der Läsion (Ausdehnung oder Entwicklung) wichtiger ist als die Vergrößerung der primären Läsion.
Wenn Sie störende Veränderungen bemerken, wenden Sie sich an einen Dermatologen - leider ist eine Überweisung erforderlich. Wenn das Muttermal zu jucken, sich zu schälen, zu bluten oder zu versickern beginnt, können Sie direkt zur nächsten Onkologieklinik gehen - dann benötigen Sie keine Überweisung.
>>> Nehmen Sie am Quiz teil, um festzustellen, ob bei Ihnen ein Melanomrisiko besteht
Melanome können, wenn auch sehr selten, von paraneoplastischen Syndromen begleitet sein:
- Dermatitis - Dermatomyositis, Vitiligo, systemische Sklerodermie, paraneoplastischer Pemphigus, Melanose, Acanthosis nigricans
- okular - Melanom-bedingte Retinopathie ( Melanom-assoziierte Retinopathie)
- hämatologisch-leukämische Reaktion, Eosinophilie, Neutropenie
- Stoffwechsel - Hyperkalzämie, Cushing-Syndrom, hypertrophe Arthrose
- neurologisch - chronisch demyelinisierende Polyneuropathie
Melanom: Typen
Es gibt 40 Arten dieses Krebses unter dem Namen "Melanom". Bei 60 Prozent von ihnen ist der Genotyp des Tumors bekannt, wodurch Ärzte die effektivste Therapieform auswählen können. Spezialisten unterscheiden die folgenden Arten von Melanomen (WHO-Klassifikation):
- oberflächlich verbreitetes Melanom (SSM, oberflächlich verbreitetes Melanom) - tritt am häufigsten auf, es wird geschätzt, dass es ungefähr 60 Prozent der Fälle ausmacht
- Melanom, das an einem Linsenfleck auftritt (eine hellbraune Hautveränderung), genannt Lentiginalmelanom (LMN, malignes Lentigo-Melanom) - Es wird geschätzt, dass bis zu 20 Prozent der relativ milden Fälle über viele Jahre hinweg auftreten, hauptsächlich bei älteren Menschen. Ausgangspunkt sind flache Flecken von Kaffee- und Milchfarbe mit unregelmäßigen Umrissen und ungleichmäßiger Verteilung des Farbstoffs, einem Durchmesser von mehreren bis mehreren Dutzend Millimetern, hauptsächlich im Gesicht und an exponierten Stellen. Das erste Symptom für Malignität ist die Bildung tastbarer Knötchen
- knotiges Melanom (NM, knotiges Melanom) - Es wird geschätzt, dass es etwa 5 Prozent der Fälle ausmacht. Es handelt sich um einen verfärbten, schnell wachsenden Knoten, bei dem Geschwüre, die sich hauptsächlich an Kopf, Rücken und Nacken entwickeln, bei Männern häufiger auftreten und recht schnell metastasieren. Die 5-Jahres-Überlebenszeit beträgt (trotz Behandlung) etwa 30 Prozent
- Melanom der distalen Teile der Gliedmaßen, subunguales, subunguales Gliedmaßenmelanom (ALM, akrales linsenförmiges Melanom)
- blaues Nävus-Melanom Melanom aus blauem Naevus)
- Melanom von Muttermalen (Muttermale) Melanom in einem riesigen angeborenen Naevus)
- Maulwurf-ähnliches Melanom naevoid Melanom)
Melanom: Diagnose
Das Wichtigste ist die Selbstüberwachung der Haut. Wenn eine der ABCD (E) -Veränderungen auftritt, müssen Sie einen Arzt aufsuchen. Die erste Beurteilung erfolgt mit einem Dermatoskop - einem optischen Gerät, das tiefere Veränderungen im Muttermal zeigt. Bei Verdacht auf ein Melanom entfernt der Arzt den gesamten Nävus mit einem Rand gesunder Haut, und das entfernte Fragment wird einer histopathologischen Untersuchung unterzogen, die die Art des erkrankten Gewebes und den Grad des Fortschreitens der Krankheit bestimmt.
Eine weitere Untersuchung ist der sogenannte Ultraschall. regionaler Lymphbereich, der zeigt, ob es keine Metastasen in den Knoten gibt. Wenn der Test keine eindeutige Antwort gibt, wird der Sentinel-Knoten entfernt - der erste Lymphknoten auf dem Weg der Lymphgefäße vom Tumor zum Lymphsystem.
Zusätzliche Tests zur Beurteilung des Fortschreitens des Melanoms umfassen:
- Grundlegende Blutuntersuchungen (vollständiges Blutbild, Lebertests, Aktivität der Laktatdehydrogenase - LDH)
- Röntgenaufnahme der Brust in posteriorer anteriorer und lateraler Projektion
- Bauch-Ultraschall
- möglicherweise Ultraschall regionaler Lymphknoten
Eine erweiterte Diagnostik - CT- oder PET-Untersuchungen - wird bei Patienten durchgeführt, bei denen Hautmelanome im Stadium III (insbesondere bei Vorhandensein klinischer Lymphknotenmetastasen) oder isolierte Metastasen an entfernten Organen diagnostiziert wurden. Bei Leistenlymphknotenmetastasen wird eine CT-Untersuchung des Beckens empfohlen .
Bei Patienten mit Melanom-Metastasen an den Lymphknoten oder der Haut von einer unbekannten primären Stelle wird nach einer vorhandenen (oder zuvor ohne histopathologische Untersuchung entfernten) primären Läsion (insbesondere auf der Kopfhaut, den Schleimhäuten) gesucht.
Melanom: Stadien
Das Stadium des Melanoms ist in der TNM-Klassifikation angegeben:
- T - primärer Fokus, d. H. Hautläsion
- N - es gibt Auskunft über das Vorhandensein von Lymphknotenmetastasen
- M - definiert das Auftreten von Metastasen an entfernten Organen
Die verschiedenen Schritte der TNM-Skala, mit denen Ärzte die beste Behandlung auswählen und die Prognose bestimmen, bedeuten:
- Grad 0 - Carcinoma in situ, d. h. eine Form, die die Epidermis nicht überschreitet und nicht infiltriert
- Grad I - zu diesem Zeitpunkt sind keine Lymphknoten beteiligt, keine Metastasen, und der Tumor ist, wenn er ulzeriert ist, nicht dicker als 1 mm, und wenn keine Ulzeration vorliegt, überschreitet er nicht 2 mm
- Stadium II - Melanom tritt nur lokal auf; Diese Klasse ist abhängig von der Dicke der primären Läsion in 3 Klassen unterteilt:
A - Läsion mit einer Ulzeration von bis zu 2 mm Dicke und einer nicht ulzerierten Läsion von bis zu 4 mm
B - Läsion mit Ulzerationen bis zu 4 mm Dicke, ohne Ulzerationen kann größer sein
C - Die Dicke der Läsion mit Ulzerationen überschreitet 4 mm - Stadium III - Metastasen zu regionalen Lymphknoten; Es ist wichtig, Anzahl und Art der Infiltration zu bestimmen
- Stadium IV - das am weitesten fortgeschrittene Stadium der Krankheit, in dem Metastasen in entfernten Organen wie der Lunge oder der Leber auftreten.
Darüber hinaus spielen Skalen zur Beurteilung der Tiefe der Melanominfiltration eine wichtige Rolle in der Melanomdiagnostik. Jene sind:
- Breslow-Skala
Stufe I - Infiltrationstiefe <= 0,75 mm
Stadium II - Infiltrationstiefe 0,76-1,5 mm
Stadium III - Infiltrationstiefe 1,51-3,99 mm
Stadium IV - Infiltrationstiefe> = 4 mm
- Clarks Skala
Grad I - Die Infiltration ist auf die Epidermis beschränkt
Stadium II - Infiltration in der oberen Papillenschicht der Haut
Stadium III - Infiltration über die gesamte Papillenschicht
Stadium IV - Infiltration, die die retikuläre Hautschicht einnimmt
Grad V - Infiltration betrifft das subkutane Gewebe
Die klinischen Stadien des Melanoms sind in der folgenden Tabelle dargestellt:
| Grad | Charakteristisch |
| 0 | Form, die die Epidermis nicht überschreitet und nicht infiltrierendes Carcinoma in situ |
| UND | Keine Lymphknotenbeteiligung, keine Metastasen, ein Tumor mit einem nicht dickeren Geschwür als 1 mm oder keine Ulzerationen <2 mm |
| II | keine Lymphknotenbeteiligung, keine Metastasen, es gibt 3 Stadien (IIA, IIB, IIC), wobei das entscheidende Merkmal die Dicke der ursprünglichen Läsion ist |
| III | Metastasen zu regionalen Lymphknoten |
| IV | Metastasen in entfernten Organen, z. B. Lunge und Leber |
Bei der Diagnose ist das Hautmelanom bei etwa 80% der Patienten eine lokale Läsion und zeichnet sich durch ein sehr geringes Rezidivrisiko aus (3-15%). Das regionale Fortschrittsstadium tritt hauptsächlich bei ca. 15% auf, während das Generalisierungsstadium bei ca. 5% der Patienten auftritt.
Melanom: Behandlung
Die jährlichen indirekten Gesamtkosten für Melanome (negative Auswirkungen der Krankheit auf die berufliche Tätigkeit) belaufen sich auf ca. 250 Mio. PLN (unter Berücksichtigung der Diskontierung, d. H. Des niedrigeren Barwerts der künftigen Kosten, normalerweise ausgedrückt mit einem Standardsatz von 5% pro Jahr) oder ca. 380 Mio. PLN (ohne Diskontierung). Die überwiegende Mehrheit der indirekten Kosten resultiert aus der vorzeitigen Sterblichkeit in der Vorruhestandszeit.
Das Melanom liegt in Bezug auf die Zahl der Krebstoten in Polen auf dem 20. Platz, der europäische Durchschnitt auf dem 17. Platz!
Der erste Schritt bei der Behandlung von Melanomen ist die Operation. Es besteht aus einer radikalen Entfernung des Tumors mit einem 1 cm breiten Rand gesunder Haut für Melanome mit einer Dicke von bis zu 2 mm.
Wenn die Dicke der Infiltration größer als 2 mm ist, werden 2-3 cm gesunde Haut entfernt, wobei ein Rand von mehr als zwei Zentimetern die Lokalrezidivrate verringert, aber die Überlebensraten nicht verbessert. Der Chirurg muss auch die oberflächliche Faszie entfernen, um sicherzustellen, dass keine Krebszellen zurückbleiben.
Wenn die Lymphknoten vergrößert sind, werden sie ebenfalls entfernt. Bei kleinen Tumoren wird die Faszie nicht entfernt, sondern nur der Sentinel-Knoten bewertet, d. H. Der erste Knoten auf dem Weg der Lymphgefäße, der von der Tumorseite zum regionalen Lymphsystem führt. Die nächste Stufe der Operation besteht darin, die Wunde zu schließen. Wenn der Chirurg viel Haut entfernen musste, ist ein Hauttransplantat erforderlich, das normalerweise vom Oberschenkel entnommen wird.
In fortgeschrittener Form - wenn das Melanom die Hautepidermisbarriere überschritten und in die Lymphknoten oder andere Organe (disseminiertes Melanom) eingedrungen ist - ist neben der Operation eine unterstützende Behandlung erforderlich. Abhängig vom Zustand des Patienten werden folgende verwendet:
- Chemotherapie
- Immuntherapie
- Strahlentherapie
Die letzten Jahre haben einen Durchbruch bei der Behandlung von Melanomen gebracht. Der Grund dafür war die Entdeckung der Beziehung zwischen der BRAF-Genmutation und dem Fortschreiten des Melanoms. Dieses Wissen hat die Entwicklung einer molekular zielgerichteten Behandlung ermöglicht, bei der das abnormale Protein, das vom mutierten BRAF-Gen codiert wird, blockiert wird. Dieses Gen ist bei mehr als der Hälfte der Melanompatienten vorhanden. Ein neues Medikament (Vemurafenib) schließt die Tür zu Krebszellen - sie können nicht programmiert füttern und sterben. Dank dessen wächst der Tumor nicht größer. Die Therapie ist zu 90 Prozent wirksam. krank.
- Präfusions-Chemotherapie
Eine isolierte Extremitätenperfusionschemotherapie wird angewendet, wenn Metastasen in der Haut oder im subkutanen Gewebe aufgetreten sind, jedoch mehr als 2 cm vom Rand des Primärtumors entfernt. Die Therapie basiert auf der Verabreichung hoher Dosen von Krebsmedikamenten an die aus dem systemischen Kreislauf isolierte Extremität. Dann wird das Glied auf 41-42 ° C erhitzt, wodurch es Krebszellen zerstören kann.
- Strahlentherapie
Die Strahlentherapie wird zur Behandlung von Melanomen eingesetzt, wenn der Patient keine Operation durchführen kann (oder nicht zustimmt), und als lokale Behandlung, wenn eine radikale Operation nicht möglich ist.
Die Strahlentherapie wird auch als adjuvante Behandlung nach der Operation eingesetzt, wenn der Verdacht besteht, dass der Tumor aus technischen Gründen nicht vollständig entfernt wurde. Es ist auch eine Methode zur palliativen Behandlung, wenn Knochenmetastasen aufgetreten sind.
Beim Melanom des Augapfels ist die Strahlentherapie eine adjuvante Behandlung. Bei Melanomen wird die Chemotherapie nach der Operation nicht routinemäßig als adjuvante Behandlung eingesetzt. Der Grund ist die geringe Wirksamkeit der traditionell angewandten Chemotherapie. Wenn ein Arzt beschließt, es zu verabreichen, tut er dies normalerweise, um die Symptome des Krebses in den fortgeschrittenen Stadien der Krankheit zu lindern.
- Gezielte Therapie
Eine gezielte Therapie weckt große Hoffnungen bei Patienten mit Metastasen und bei Ärzten. Moderne Medikamente wirken auf viele Arten. Sie können das mutierte BRAF-Protein neutralisieren und so das Wachstum von Krebszellen stoppen. Sie können auch Krankheiten stoppen, die aus Mutationen im C-Kit-Gen resultieren, indem sie dessen Proteine hemmen, die das Zellwachstum signalisieren.
In der modernen Onkologie ist es auch möglich, neue Medikamente mit denen zu kombinieren, die erfolgreich bei anderen Krebsarten eingesetzt werden, und den zweistufigen Explosionseffekt zu erzielen. Ein solcher Cocktail stimuliert die körpereigenen Immunzellen, die aktiv gegen Krebs kämpfen und gleichzeitig vorhandene Krebszellen zerstören.
Warnung! Die Immuntherapie, insbesondere unter Verwendung von Biomodulatoren wie Interferon, selbst in Kombination mit einer Chemotherapie, bringt nicht die erwarteten Ergebnisse. Ähnlich verhält es sich mit Impfstoffen, die sich im Kampf gegen Melanome nicht als wirksame Waffe erwiesen haben.
Disseminiertes (generalisiertes) Hautmelanom: Behandlung
Die Behandlung des fortgeschrittenen Hautmelanoms ist schwierig und bringt oft nicht die erwarteten Ergebnisse. Einige Patienten mit disseminiertem Melanom verwenden herkömmliche Behandlungsmethoden - Chemotherapie mit einzelnen Arzneimitteln (Decarbazin, Temozolomid, Nitrosoharnstoffderivaten, Platinverbindungen, Taxoiden, Farbstoffalkaloiden usw.) und Programmen mit mehreren Arzneimitteln (CDBT, BOLD, CVD, PC usw.).
Eine Krebsimmuntherapie unter Verwendung von Zytokinen (Interferon alfa2b, Interleukin-2) und monoklonalen Anti-CTLA4-Antikörpern (Ipilimumab) sowie eine Biochemotherapie, die aus einer Kombination von Chemotherapie und Immuntherapie besteht, sind ebenfalls möglich.
Bei der Behandlung von Patienten mit generalisiertem Hautmelanom werden auch experimentelle Therapien für Melanome angewendet (Patienten werden in kontrollierten klinischen Studien behandelt), und dann kann es sein:
- Forschung zu neuen Zytostatika (Paclitaxel, gebunden an Nanopartikel, Natriumtasisulam, Sagopilon usw.)
- Verwendung alter Medikamente in einer neuen Rolle (z. B. metronomische Chemotherapie - ein Versuch, eine antiangiogene Wirkung durch Änderung der Verabreichungsmethode zu erzielen)
- Therapie mit molekular zielgerichteten Arzneimitteln (BRAF-Proteininhibitoren, MEK-Inhibitoren, HSP-Inhibitoren, KTI-Inhibitoren, PI3K / Akt / TOR-Pathway-Inhibitoren, Proteasom-Inhibitoren)
- experimentelle Immuntherapie (aktiv: Impfstoffe, Interleukin-12, TNF, Tremelimumab und passiv: unter Verwendung von TIL-, LAK-Zellen)
Melanom: adjuvante Therapie
Die klinischen Richtlinien umfassen eine Reihe innovativer Therapien - Immuntherapie und molekular zielgerichtete Therapien. Die Anwendbarkeit spezifischer Medikamente / Therapien hängt vom Stadium des Melanoms, dem Vorhandensein von Mutationen und der Behandlungslinie ab.
In den letzten Jahren verdient die adjuvante Therapie des Melanoms besondere Aufmerksamkeit - die Behandlung wird unmittelbar nach der Resektion und nicht nur nach dem Wiederauftreten der Krankheit angewendet.
Vielversprechende Ergebnisse klinischer Studien legen nahe, dass in naher Zukunft eine systemische adjuvante Therapie bei Patienten mit Hochrisiko-Melanom zum therapeutischen Standard werden wird.
Worum geht es eigentlich? Adjuvante Therapien sind die sogenannten Ergänzungsmittel, das unmittelbar nach der chirurgischen Behandlung angewendet wird
um das Risiko eines erneuten Auftretens der Krankheit (lokales Wiederauftreten und Fernmetastasen) zu verringern, was die Prognose des Patienten verbessert.
Die Verringerung des Rezidiv- oder Todesrisikos durch adjuvante Therapien in klinischen Studien liegt zwischen 25% und 51%. Es gibt mehrere alternative adjuvante Therapien, für die klinische Studien unterschiedlich konzipiert wurden. Pembrolizumab, Dabrafenib in Kombination mit Trametinib und Ipilimumab (in dieser Indikation nur von der US-amerikanischen Food and Drug Administration registriert) wurden mit Placebo verglichen, während Nivolumab - mit dem aktiven Komparator (Ipilimumab).
Melanom: Prognose
Die frühzeitige Erkennung der primären Läsion (Biopsie, bei der die primäre Läsion herausgeschnitten wird) und der Metastasen zu regionalen Lymphknoten (Sentinel-Knoten-Biopsie) bietet eine einzigartige Möglichkeit, das Hautmelanom zu heilen. Zum Zeitpunkt der Diagnose ist das Hautmelanom bei etwa 80 Prozent der Patienten lokalisiert, bei 15 Prozent bei regionalen Erkrankungen und bei 5 Prozent bei den Patienten.
Leider sind die Fortschritte bei der adjuvanten und palliativen Behandlung bei Patienten mit metastasiertem Melanom immer noch unbefriedigend. Die 5-Jahres-Überlebensraten betragen 60 bis 90 Prozent im frühen Melanom, 20 bis 70 Prozent im regionalen Stadium und 5 bis 10 Prozent im generalisierten Stadium.
Die beste Prognose wird bei Patienten mit Metastasen der Haut, des Unterhautgewebes und entfernter Lymphknoten gefunden.
Folgende Faktoren wirken sich negativ auf die Prognose aus: Die Dicke des Infiltrats - das Risiko eines erneuten Auftretens und einer ungünstigen Prognose steigt mit jedem Millimeter der Infiltrationstiefe des primären Melanoms und dem Auftreten von Ulzerationen an der Stelle des primären Melanoms. Eine erhöhte Konzentration von LDH (Laktatdehydrogenase) bei Patienten mit diagnostizierter Verbreitung ist ein sehr ungünstiger Prognosefaktor, unabhängig von der Anzahl und dem Ort metastatischer Läsionen.
Fast 1/3 der Patienten mit Melanom sterben in Polen
- In Australien leiden fast 8-10 Mal mehr Menschen an Melanomen als in Polen, aber die gleiche Anzahl stirbt. Dort wird es viel früher erkannt. Die Australier wissen, dass Sie viel früher auf Ihre Haut achten und sich beim Arzt melden sollten - sagt die Nachrichtenagentur Newseria Piotr Rutkowski, Onkologin, Leiterin der Abteilung für Weichteil-, Knochen- und Melanomtumoren im Onkologiezentrum - Instytut im. Maria Skłodowskiej-Curie in Warschau, Vorsitzende des Wissenschaftlichen Rates der Czerniak-Akademie der Polnischen Gesellschaft für Onkologische Chirurgie. - 80 Prozent Patienten sind geheilt, aber es ist immer noch schlimmer als in Deutschland oder den Vereinigten Staaten, weil wir von einem schlechteren Punkt ausgehen - mit einer durchschnittlichen Dicke von 1,8 mm Melanom und in den Vereinigten Staaten oder Deutschland beträgt die durchschnittliche Dicke 0,8 mm. Dies macht unsere Ergebnisse schlechter.
Quelle :ifestyle.newseria.pl
WissenswertWie kann ich Melanome vermeiden? Beratung durch prof. Lidia Rudnicka, Leiterin der Dermatologieklinik des Ministeriums für Inneres und Verwaltung in Warschau.
- Schützen die Kleider vor Strahlen?
Ja, aber nur bis zu einem gewissen Punkt. Schau sie dir nur gegen das Licht an. Der durchscheinende Stoff lässt Strahlen durch. Es wird angenommen, dass Kleidung wie Filter 15 schützt. Es reicht also nicht aus, nur zu vertuschen, obwohl dies sehr notwendig ist.
- Welche Maulwürfe sollten uns dazu bringen, einen Dermatologen aufzusuchen?
Muttermale, die schnell wachsen. Sie haben einen Durchmesser von über 6 mm, sind unregelmäßig, asymmetrisch geformt und haben unebene Kanten. Sie ändern ihre Farbe: von graubraun nach schwarz. Meistens ist das Melanom dunkelbraun oder schwarz, aber es tritt ein hautfarbenes Melanom auf, und dies ist das gefährlichste, da es spätestens bemerkt und erkannt wird.
- Tritt ein Melanom nur an der Stelle der Muttermale auf?
Meistens. Es kann sich aber auch auf glatter Haut entwickeln. Es kann auch im Körper entstehen, wo immer Melanozyten vorhanden sind, d. H. Zellen, die das Hautpigment Melanin produzieren. Sie finden sich auch auf den Schleimhäuten der Geschlechtsorgane und des Mundes. Melanozyten, die bösartig werden können, befinden sich ebenfalls auf dem Augapfel. Vergessen Sie also nicht, Sonnenschutzmittel zu tragen.
- Entfernen wir immer ein störendes Muttermal?
Prophylaktisch entfernen wir Muttermale, die einer ständigen Reizung ausgesetzt sind: auf der Kopfhaut, den Füßen und im Genitalbereich. Wenn wir ein Melanom vermuten, entfernen wir es schnell.
- Ist das Verfahren zur Entfernung von Maulwürfen kompliziert?
Es dauert ungefähr 30 Minuten, es wird unter örtlicher Betäubung durchgeführt und sofort danach können Sie zu Ihren täglichen Aufgaben zurückkehren. Bis zu drei Muttermale werden gleichzeitig entfernt.
- Es gibt immer eine Narbe nach dem Schneiden eines Maulwurfs?
Die Wunde im Gesicht, am Ausschnitt und am Handrücken wird mit Klebstoff oder einem sogenannten Streifen verschlossen. Nach dem Eingriff gibt es fast keine Spur. Die Narbe bleibt dort, wo die Nähte platziert werden (auf dickerer Haut, die straff wird).
- Riskieren wir auch Melanome, wenn wir das Solarium nutzen?
Ja, noch mehr als ein Sonnenbad in der Sonne ohne Sonnencreme. Die Weltgesundheitsorganisation hat Empfehlungen für diejenigen vorgelegt, die das Solarium nutzen. Erstens ist diese Methode des Bräunens nur für gesunde Menschen. Zweitens schlägt die WHO vor, dass Menschen mit sehr hellem Teint, zahlreichen pigmentierten Flecken auf der Haut und vielen Sommersprossen dies vermeiden sollten. Es ist auch wichtig, die Haut richtig vorzubereiten: Befeuchten Sie sie intensiv. Experten schlagen letztendlich vor, dass wir nicht mehr als 23-30 Minuten pro Jahr im Solarium verbringen sollten!
- Hauttests - wie oft?
Gesunde Menschen unter 40 Jahren, die keine Muttermale haben, sollten ihre Haut alle drei Jahre testen lassen. Jedes Jahr älter. Wenn jemand jedoch viele Muttermale hat, sollte er alle drei Monate überprüft werden. Sie müssen selbst beobachten, ob sie wachsen, Form und Farbe ändern. Wenn wir so etwas bemerken, zeigen wir dem Arzt immer die sich ändernden Muttermale. Am liebsten ein Dermatologe.
Quellen:
- Hautmelanome - herausgegeben von: Piotr Rutkowski, Piotr J. Wysocki, Autorenteam: Piotr Rutkowski, Piotr J. Wysocki, Anna Nasierowska-Guttmejer, Urszula Grzesiakowska, Krzysztof Herman, Zbigniew I. Nowecki, Wojciech Polkowski, Ez Kala , Renata Zaucha, Lidia Rudnicka, Maciej Krzakowski
- Nationales Krebsregister

---leczenie-sprawdzone-sposoby-leczenia-grypy-jelitowej.jpg)











 Weitere Fotos anzeigen Melanom 4 Melanom ist ein Hautkrebs, der immer noch schwer wirksam zu behandeln ist. Prävention spielt im Kampf gegen sie die wichtigste Rolle
Weitere Fotos anzeigen Melanom 4 Melanom ist ein Hautkrebs, der immer noch schwer wirksam zu behandeln ist. Prävention spielt im Kampf gegen sie die wichtigste Rolle
---przyczyny-objawy-i-leczenie.jpg)